
Existente há mais de quatro mil anos, a raiva é considerada a primeira zoonose, ou seja, enfermidade que os animais (neste caso, cães) podem transmitir aos seres humanos.
A raiva é uma zoonose de grande impacto na saúde pública, atingindo quase 100% de letalidade. Essa enfermidade acomete mamíferos em geral, incluindo seres humanos, e é provocada por um vírus da família Rhabdoviridae e do gênero Lyssavirus e espécie Rabies vírus (RA BV).
O vírus da raiva é normalmente mantido em um hospedeiro principal, podendo ser um cão, gato, homem, carnívoro selvagem ou morcego.
Transmissão

A transmissão se dá pelo contato com a saliva de um animal infectado através de mucosa ou feridas abertas, penetrando no animal sadio o vírus contido na saliva do animal infectado. Isso ocorre principalmente por meio de mordedura ou arranhadura, e mais raramente pela lambedura ou contato com fômites com saliva contaminada (comedouros, bebedouros, brinquedos).
Após o contágio, o vírus atinge rapidamente o sistema nervoso central, afetando porções do cérebro e disseminando-se para órgãos e glândulas salivares, onde também se replica e é então eliminado pela saliva das pessoas ou animais doentes.
O período de incubação da raiva é muito variável, dependendo da concentração do vírus inoculado e da distância entre o local do ferimento e o cérebro. Pode estar relacionado também com a gravidade e a extensão da ferida causada pelo animal agressor. Varia, em média, de 20 a 90 dias em humanos e animais, indo desde a penetração do agente no organismo até o aparecimento dos sintomas.
O período de transmissibilidade é onde existe a possibilidade de transmissão do agente infeccioso de um indivíduo a outro. Varia de espécie a espécie, mas, em todos os animais, inclusive nos seres humanos, inicia antes do aparecimento dos sintomas e perdura durante o quadro clínico, até a morte. Esse período foi bastante estudado em cães e gatos, observando-se que tem início cerca de dois a quatro dias antes do surgimento dos sintomas no animal e perdura até sua morte, que ocorre geralmente após cinco dias.
Por esse motivo, após o ataque de um animal, é de extrema importância mantê-lo em observação durante os próximos 10 dias.
Existem lugares com maior prevalência de casos, mas todas as regiões estão suscetíveis. Locais com grutas podem oferecer maiores riscos, pois abrigam grandes populações de morcegos. Há quem pense que os morcegos frutíferos não oferecem riscos, mas como essa doença acomete o sistema nervoso, os morcegos frutíferos podem ser mordidos por morcegos hematófagos contaminados, e, por ficarem desorientados, podem vir a morder outros animais, transmitindo o vírus a eles.
Principais sintomas em cães e gatos

Como a raiva ataca o sistema nervoso, a mudança de comportamento do pet e a agressividade são alguns dos sinais mais característicos da enfermidade.
Outros sintomas incluem: descoordenação motora, desorientação e andar perambulante; latidos ou miados com maior frequência; perda do controle da mandíbula; salivação excessiva; espasmos e tremores; isolamento; fotofobia (fobia à luz), hidrofobia (fobia à água); paralisia e convulsões.
Mas atenção: nem toda agressividade em animais é um indicativo de raiva. E embora a salivação seja um sinal muito conhecido da raiva animal, outras enfermidades ou até intoxicações ou reações a medicamentos podem causar essa condição.
Tratamento/prevenção
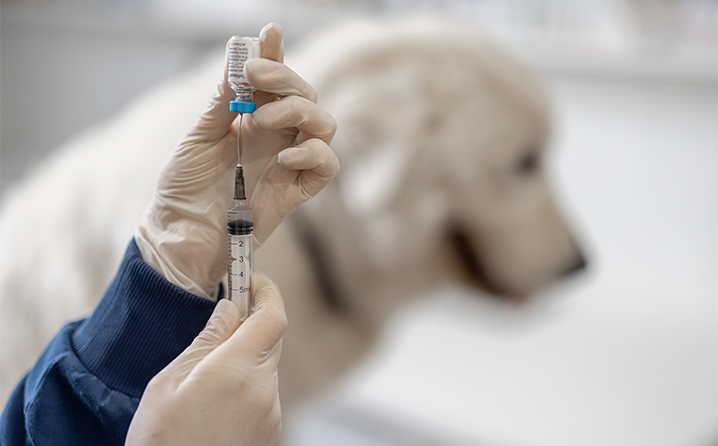
O vírus da raiva não tem tratamento. A única forma de prevenção é através da vacinação anual de cães e gatos.
O Programa Nacional de Profilaxia da Raiva (PNPR), criado em 1973, implantou, entre outras ações, a vacinação antirrábica canina e felina em todo o território nacional. Essa atividade resultou num decréscimo significativo nos casos de raiva em animais, e com isso permitiu o controle da raiva urbana no país. Essa vacina é enviada aos estados e está disponível de forma gratuita pelo SUS para a vacinação de cães e gatos em campanhas massivas e para demandas da rotina. A vacina é facilmente encontrada também em clínicas veterinárias e pet shops.
A vacinação municipal ocorre geralmente no mês de agosto, pois de acordo com alguns fatores há maior número de cadelas e gatas no cio nessa época do ano, e devido ao comportamento territorialista dos machos, nessa época ocorrem mais brigas entre os pets, podendo ocasionar maior disseminação da raiva caso haja animais infectados.
Mantenha sempre a carteirinha de vacinação do pet em mãos para não perder o prazo da revacinação. Animais sadios que foram atacados por outro pet devem ser revacinados e ficar em observação. Cabe também aos tutores comunicar imediatamente o caso à vigilância epidemiológica.
Procure sempre o médico-veterinário de sua confiança para maiores informações sobre a vacinação do seu pet.
Cuidados e abordagens ao ser mordido ou entrar em contato com saliva de um animal suspeito.
Ao ser atacado por um cão, gato ou animal silvestre ou se expor acidentalmente à saliva de um animal suspeito, deve-se lavar o ferimento imediatamente com água abundante e sabão. Posteriormente, procure um centro de saúde mais próximo para dar seguimento aos demais cuidados e esquemas de profilaxia pós-exposição.
Se possível, mantenha o animal agressor isolado e em observação por no mínimo 10 dias e comunique a vigilância sanitária e epidemiológica do seu município para demais controles.
Lembre-se: a maior prevenção da raiva é a vacinação antirrábica anual dos pets. Cuidando do seu pet, você também cuidará da saúde de toda a população.
Referências:
Manual de diagnostico laboratorial da Raiva / MS, ed. 2008.
BRASIL. Ministério da Saúde. Raiva: o que é, causas, sintomas, tratamento, diagnóstico e prevenção, 2021.
BABBONIA, S.D.; MODOLO, J.R. Raiva: Origem, Importância e Aspectos Históricos. UNOPAR Cient Ciênc Biol Saúde. 13(Esp):349-56, 2011.





